下部消化管疾患
Lower digestive tract desease
下部消化管(小腸・結腸・直腸)疾患には、大腸がんなどの悪性腫瘍や、大腸がんに進展するおそれのある大腸ポリープ(腺腫)などのよく知られている疾患以外に、腸管粘膜の慢性炎症を来す炎症性腸疾患(クローン病、潰瘍性大腸炎)、下血や腹痛の原因となる虚血性腸炎や結腸憩室(結腸憩室炎・憩室出血)などがあります。また慢性便秘症は「たかが便秘」と思われがちですが、排便回数の減少だけでなく排便困難や排便性状の改善が重要とされ、心疾患などとの関連も注目されています。
大腸がん
Colon cancer, Rectal cancer

大腸がんはがんの部位別死亡率において男性では3位、女性では1位となっており、年々増加しています。(2016年国立がん研究センター)。肉類などの動物性タンパク質および動物性脂肪の摂り過ぎや、食物繊維の不足などが大腸がんの発生に関与していると考えられています。大腸の中で便の滞留時間が長くなると、高脂肪食は腸内細菌の働きを活発にし、発がん物質を作るといわれています。その発がん物質と大腸の粘膜の接触時間が長くなるとともに発がん物質の濃度が高くなり、がんが発生しやすくなると考えられています。
■症状
腹痛や出血、便秘や下痢、便が細くなる、残便感などがありますが、症状がなくても便検査で異常を指摘される場合もあります。症状は腫瘍が大きくなってから出てくることが多く、早期の段階では症状が出ない場合がほとんどです。そのため早期がんを見つけるためには症状がない段階で大腸検査を受けることが重要です。
■診断・検査
簡便に行える検査として便潜血反応検査が知られています。便潜血反応は早期がんで約60%、進行がんで約80%の方が陽性になります。便潜血反応検査で陽性となった方のうち、精密検査で大腸がんと診断される方は約6%と少ないですが、スクリーニングとしては有用です。
大腸の精密検査には内視鏡検査とバリウムを用いる注腸検査があります。いずれの検査も検査前に下剤を服用する必要があります。注腸検査は内視鏡検査に比べて苦痛が少ないですが、レントゲン検査台の上で体位変換を頻回に行う必要があります。また検査自体はレントゲン撮影を行うのみですので組織検査は不可能です。それに対して、内視鏡検査は拡大観察やNBI観察などの詳細な観察が可能であり、また病変の一部を採取する組織検査が可能です。
治療法
Stage1 早期胃がんに対する内視鏡治療
早期がんに対する内視鏡的治療としては、内視鏡的粘膜下層剥離術(ESD:endoscopic submucosal dissection)を行っています。手術時間は腫瘍の大きさにもよりますが、約1時間〜2時間程度です。鎮静剤による静脈麻酔にて行います。手術後は術後出血に備えて、入院のうえ食事療法を行います。入院期間は約1週間程度です。
■内視鏡的粘膜下層剥離術(ESD)の方法
-
切除範囲を決めるため病変周囲にマーキングします。
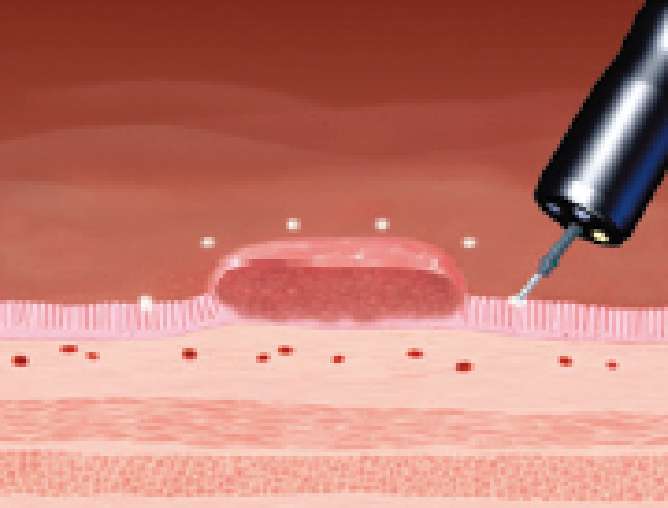
-
マーキング部の粘膜下に液体(局注液)を注入し切開部を盛り上がらせます。
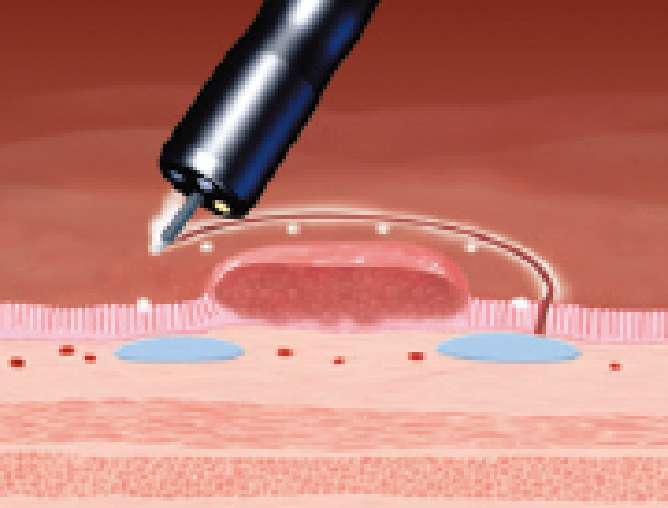
-
マーキングの外側の粘膜を切開していきます。
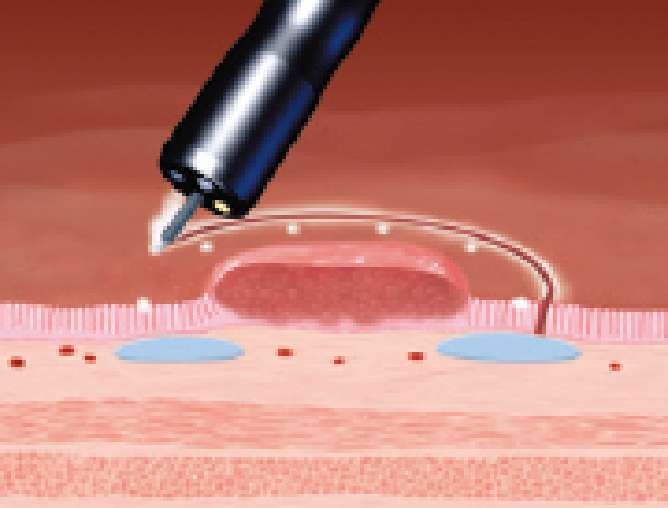
-
病変の粘膜下に局注を追加しながら、粘膜を剥離していきます。
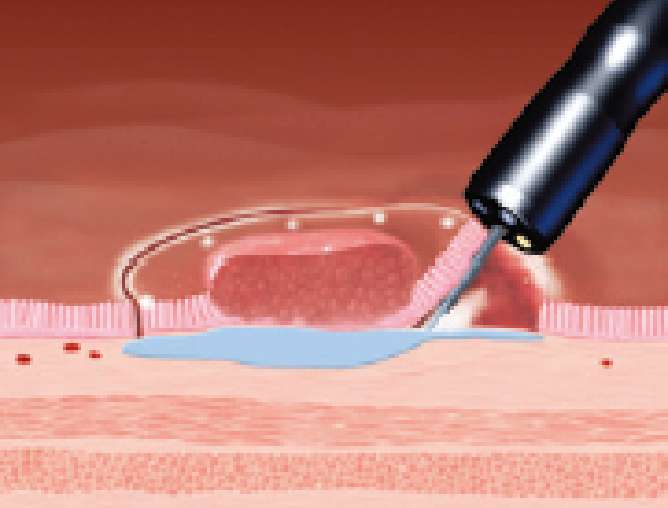
-
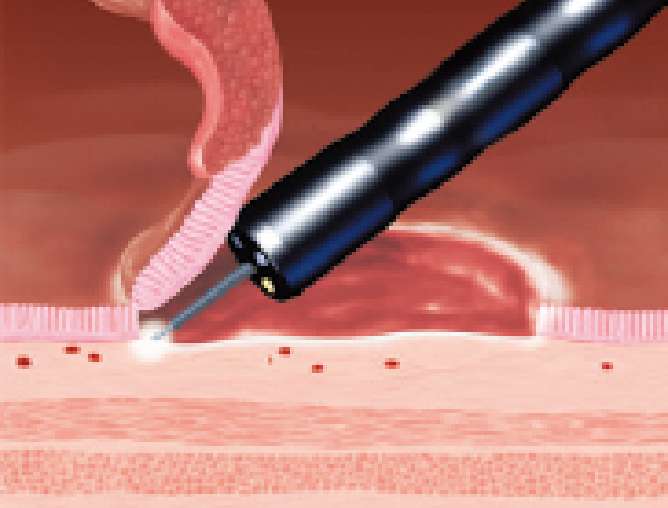
病変を含んだ粘膜全体を剥離して手術は終了です。粘膜を剥離した部位は、人工的な潰瘍となります。
■症例
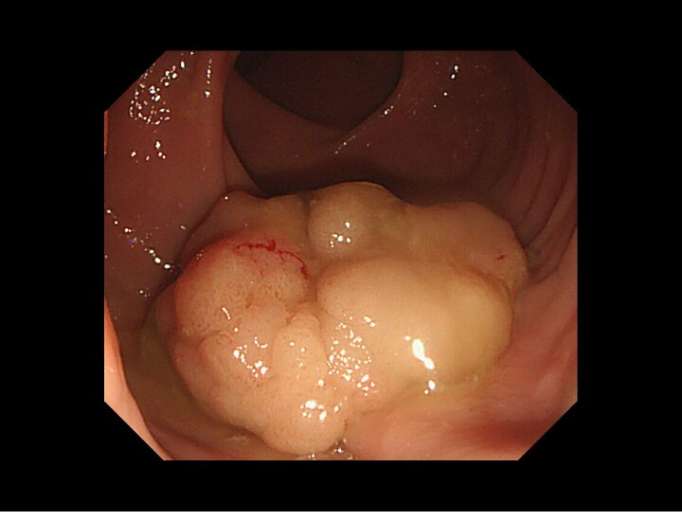
-
胃前庭部に早期胃がんを認めます。
-
病変周囲にマーキングをします。
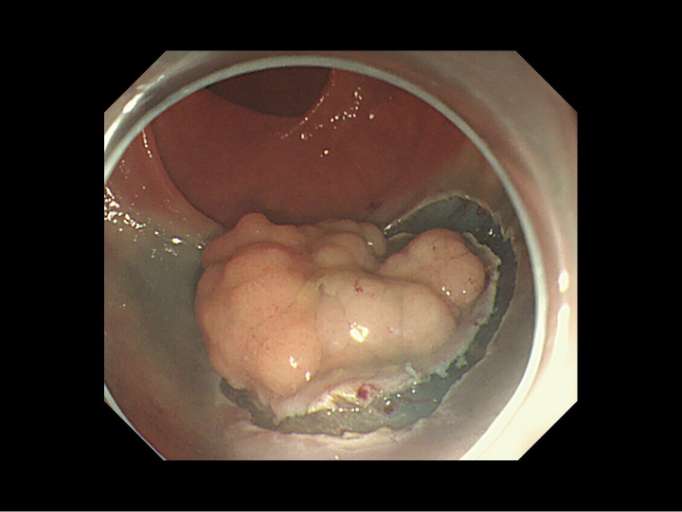
-
粘膜切開を行っていきます。
Stage4 大腸がんに対する化学療法
内視鏡治療や手術治療での根治が難しい場合には化学療法を行います。個々の患者さんの年齢・全身状態・合併疾患などを考慮して、ガイドラインに準じた治療を選択していきます。化学療法に使用する薬剤は、従来の抗がん剤に加えて分子標的薬や免疫チェックポイント阻害剤などの新規薬剤も組み合わせて行います。これら薬剤には種々の副作用を伴ったり、患者さん個人の反応性が異なったりするため、初回導入は入院のうえで行い、その後の治療は外来化学療法室で行っていきます。化学療法の副作用やがんの進行による様々な身体的症状(骨や多臓器への転移による痛み、吐き気など)や精神的苦痛に対して、治療初期から緩和ケアチームと連携し疼痛および苦痛の軽減を図ります。
大腸ポリープ
Colon polyp

大腸ポリープには大腸がんに進展する恐れのある腺腫、がん化することの少ない過形成性ポリープなど様々な種類のポリープがあります。従来は組織採取により診断をなされていましたが、最近では内視鏡の高画質化による拡大NBI観察や色素内視鏡検査にて診断が可能です。がん化する恐れのあるポリープは内視鏡切除の適応となります。ポリープ切除後は後出血や遅発性穿孔の恐れがあるため、ポリープの種類・サイズ・個数により外来治療か入院治療かの判断をします。
治療法
外来での内視鏡検査中にポリープが見つかった場合には、ポリープの種類・サイズ・個数によってはその場で内視鏡切除が可能です。外来では入院治療を必要としないポリープに対して内視鏡的切除を行いますが、自宅での療養において食事療法や飲酒制限などの注意事項がありますので、担当医および看護師からの指示に従ってください。
■実際の内視鏡的ポリープ切除
■症例
-
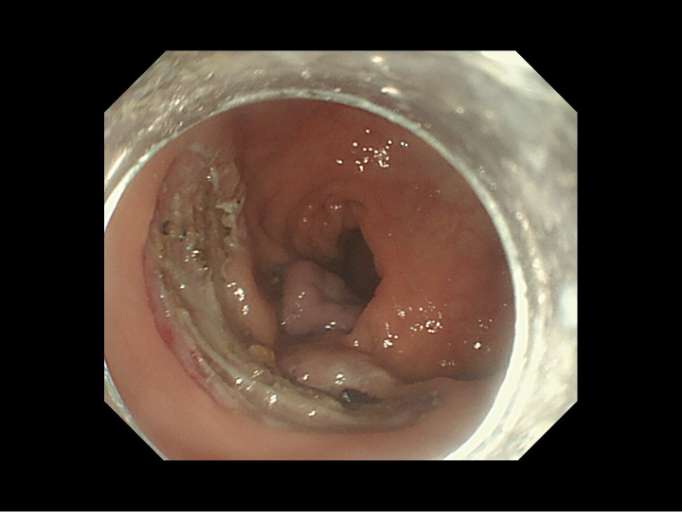
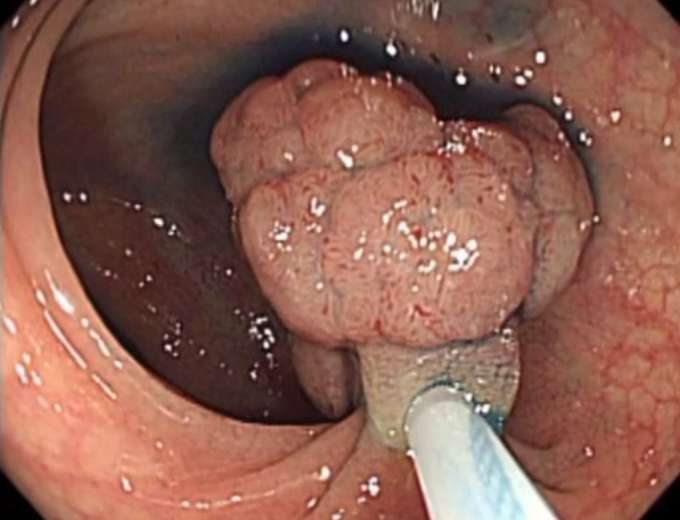
S状結腸の有茎性ポリープです。
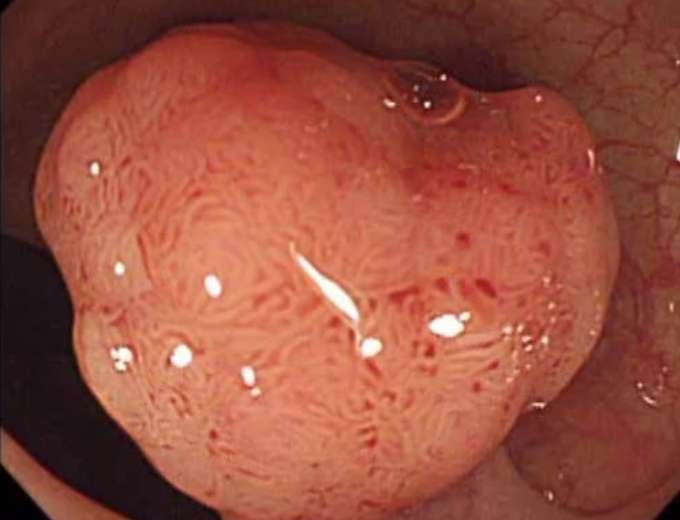
-
ポリープに金属スネアをかけていきます。
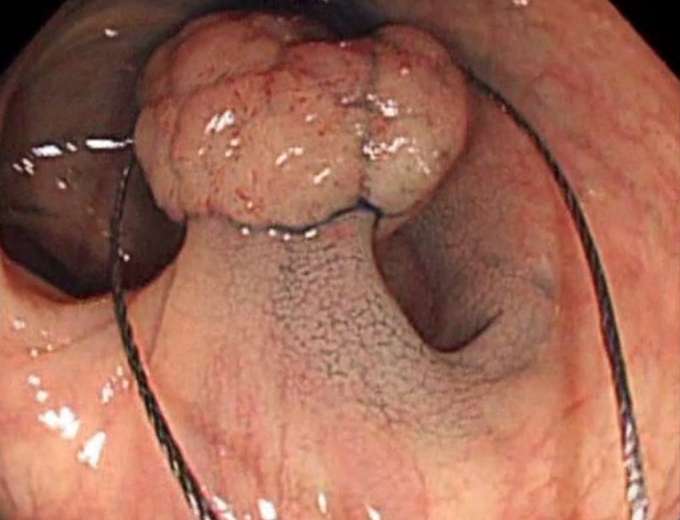
-
ポリープの基部にスネアをかけます。
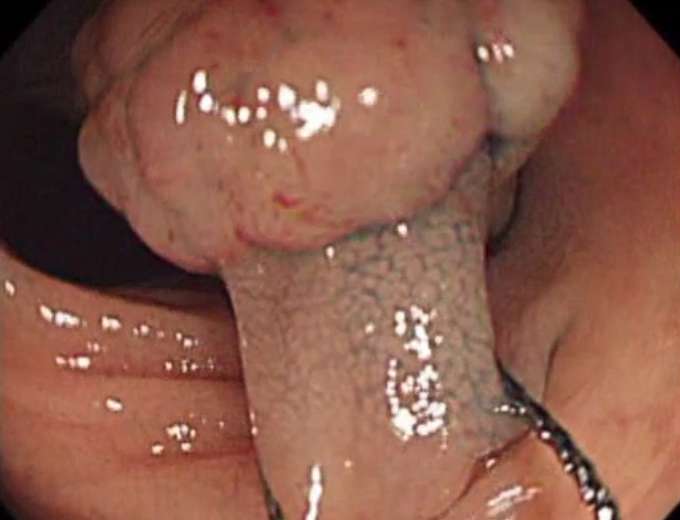
-
切除部位を締め付けます。
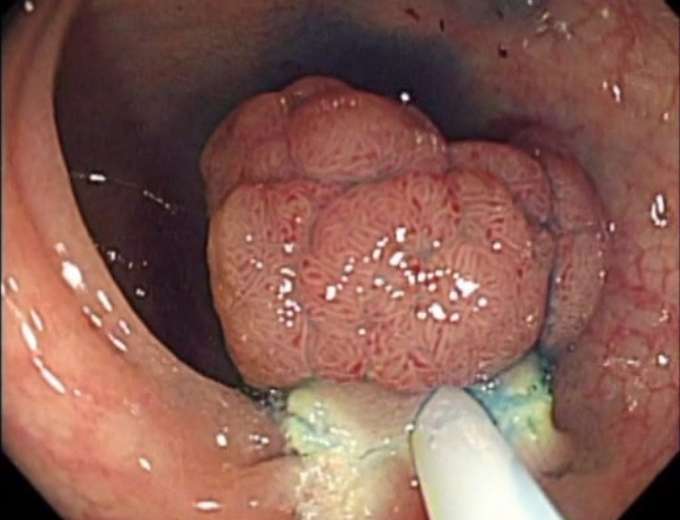
-
スネアに高周波電流を流し切除します。
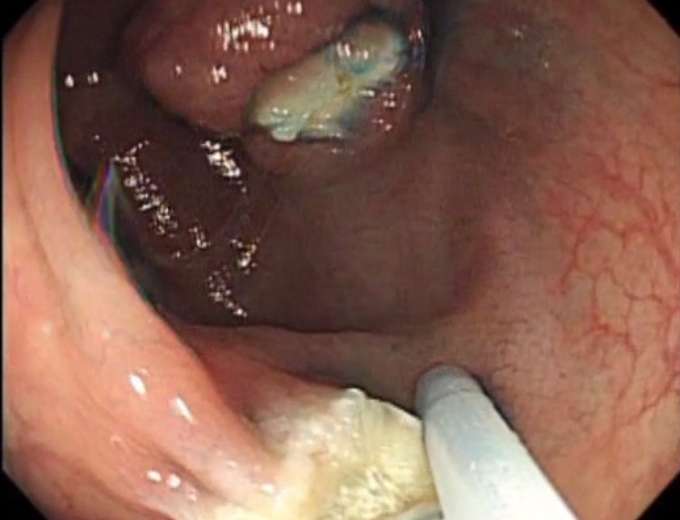
-
切除後は出血がないことを確認して終了です。
炎症性腸疾患
Inflammatory bowel disease

消化管粘膜の傷害を引き起こす細菌・ウィルスや薬剤などの関与がなく、原因不明の粘膜の炎症が生じる疾患群を炎症性腸疾患と言います。原因は完全には特定されていませんが、自身の免疫機構が消化管の粘膜を攻撃し炎症を引き起こすと考えられています。炎症性腸疾患の代表的なものに「潰瘍性大腸炎」と「クローン病」があり、いずれも厚生労働省の指定難病にされています。全国で潰瘍性大腸炎は約16万人、クローン病は約4万人いるといわれており、いずれも増加傾向にあります。20代以降の若年で発症する方が多いとされていますが、潰瘍性大腸炎は中高年になってから発症する方も増えています。
■症状
腹痛・下痢・血便などを伴うことが多く、重症例では発熱や体重減少を来します。
■診断・検査
内視鏡検査やX線造影検査による画像診断を行います。また血液検査にて炎症の程度や、貧血・栄養状態の確認を行います。
■治療法
当院ではガイドラインに準じて内服治療(各種5-ASA製剤やステロイド・免疫抑制剤)に加え、点滴・注射治療(bio製剤)や血球成分除去療法を行っています。指定難病にはなっていますが、最近では新規薬剤の開発やガイドラインの整備がなされ、軽症例〜中等症例の治療成績は良好です。寛解・再燃を繰り返すこともあり、ストレスなく日常生活が過ごせるように患者様のライフスタイルに合わせた診療を心がけています。
結腸憩室(憩室炎・憩室出血)
Colonic diverticulum, diverticulitis, diverticular hemorrhage
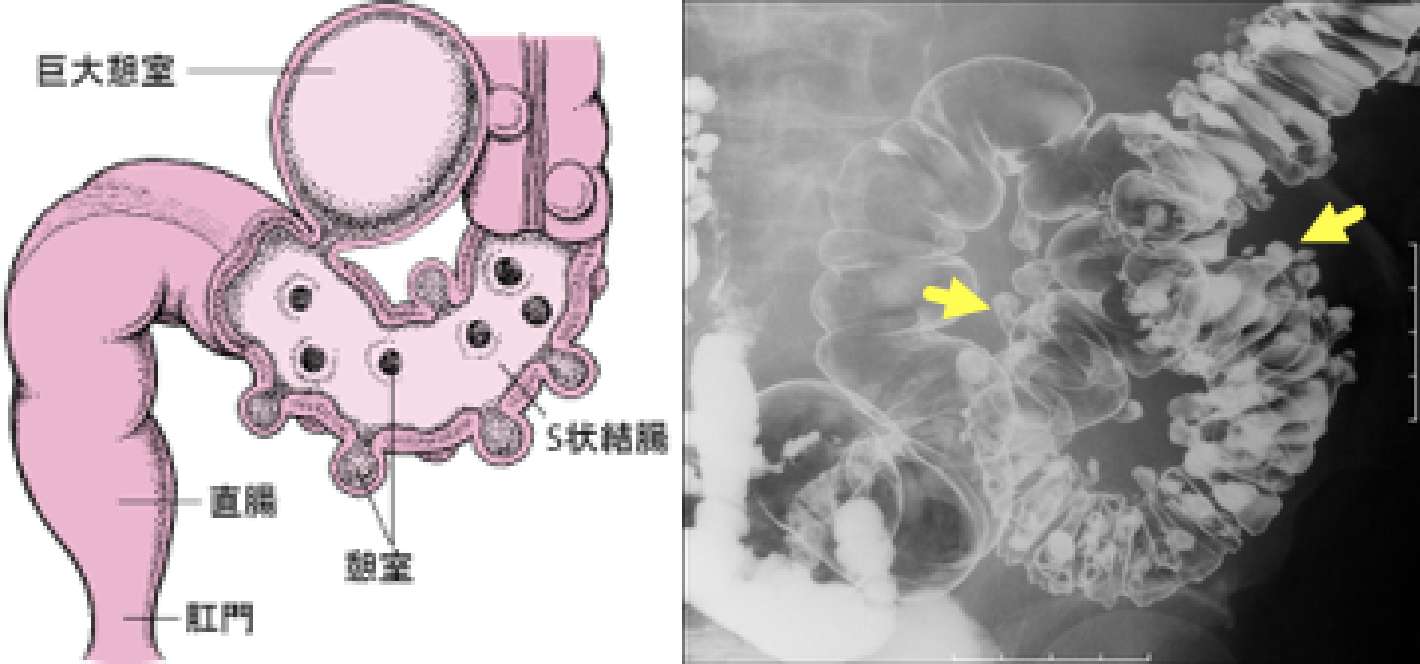
結腸憩室は、腸管壁の弱い部分(固有筋層の血管貫通部)から大腸粘膜が嚢状に壁外に突出した状態です。腸管内圧の上昇が原因とされており、蠕動が促進される繊維の少ない食物や高脂肪食・アルコールなどを過剰に摂取する方に多く認めます。憩室が出来るだけではほとんど無症状ですが、腸管内圧の上昇による腹痛や腹部違和感、便通異常などが生じることがあります。
■憩室炎

憩室に過度の圧が掛かったり、過剰に糞便が詰まったりすると憩室炎を来します。憩室炎を生じると虫垂炎と間違えるほどの痛みを伴うことも多く、痛みの部位は移動せず限局的です。重症例では憩室穿孔(憩室に穴があくこと)を生じることもあるため、CTや血液検査にて炎症の程度や穿孔が無いかを確認し、抗生剤投与・入院治療を行います。
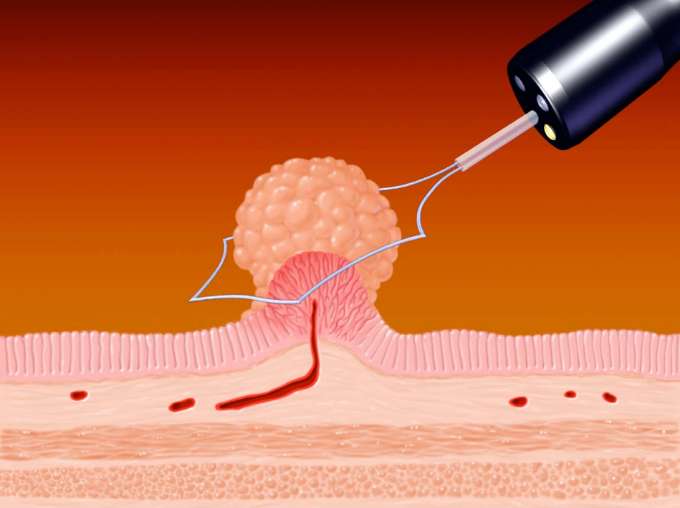
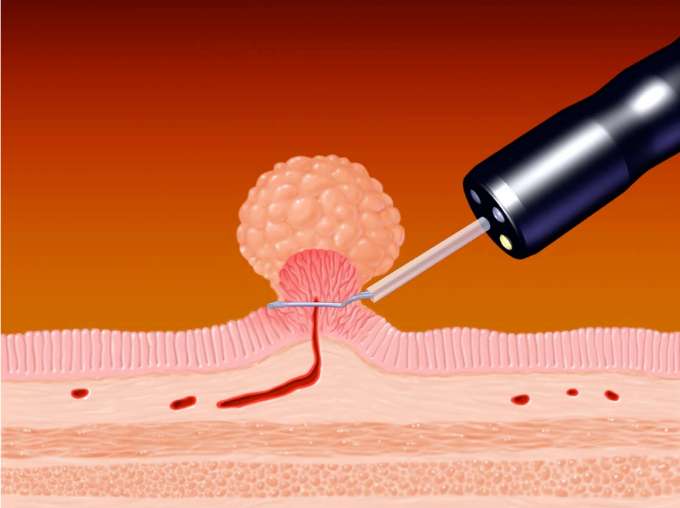
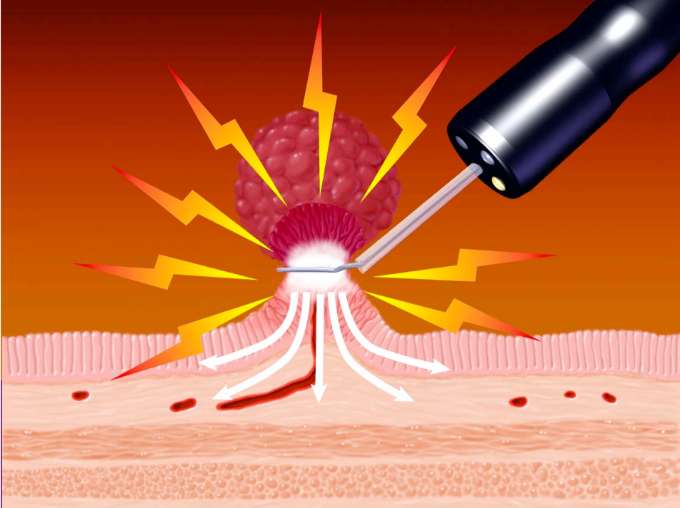
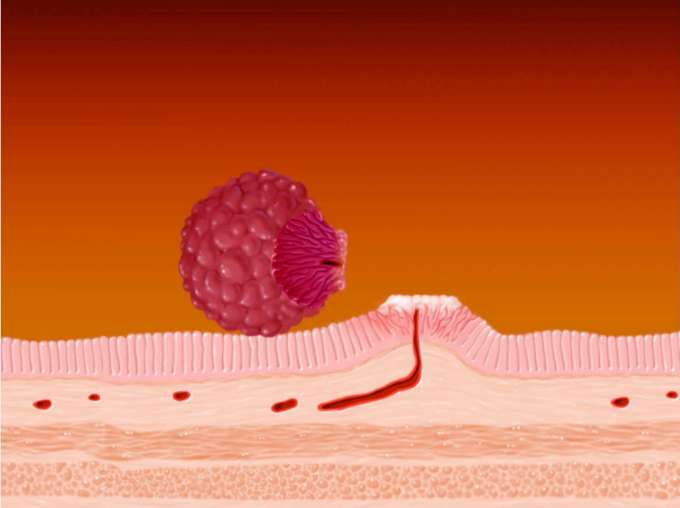
■憩室出血

憩室出血は、憩室内部の血管が破綻し出血を来す状態です。症状は腹痛などを伴わず、突然に下血・鮮血便を複数回認めます。憩室出血のリスクとしては、抗血小板薬や解熱鎮痛剤(NSAIDs:非アスピリン系解熱鎮痛薬)の服用、高血圧・虚血性心疾患・脳血管障害の既往などが知られています。自然止血をすることも多いですが、出血を繰り返したり出血性ショックを来したりする恐れもあるため、大腸内視鏡検査による止血術が有効です。しかしながら、出血をしている腸管内は視野が悪く、また多数の憩室のうち出血の原因となっている憩室を同定する必要があるため、出血憩室の同定および止血の成功率は50%〜90%と報告されています。また受診時にも下血症状が続いている場合は、内視鏡検査前に造影CT検査を行うことで出血の原因となっている憩室の位置がわかることもあります。治療は絶食・点滴治療が基本であり、下血症状が持続するようであれば内視鏡的止血処置をその都度行います。
症例
-
憩室より鮮血の出血を認めます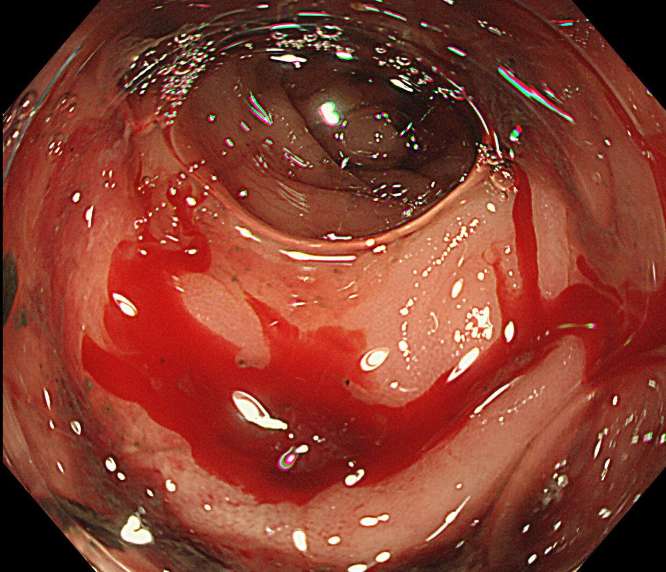
-
憩室にクリッピングを行い止血しました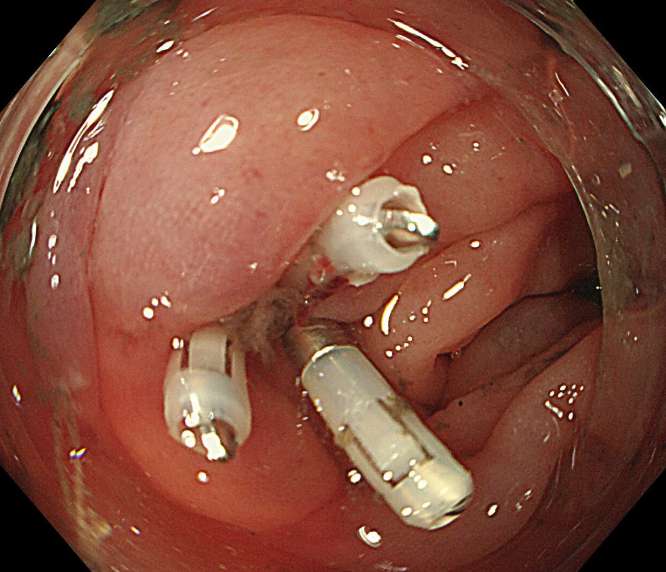
機能性消化管疾患 / 過敏性腸症候群
Functional gastrointestinal disorders: FGIDs / Irritable bowel syndrome

ポリープや潰瘍などといった腸管の形態変化を伴う病気ではなく、腸管の働きや動きに異常をきたす機能性胃腸障害とされる疾患です。内視鏡検査・レントゲン検査などの各種画像検査にて形態学的異常(器質的異常)がないことを確認したうえで、詳細な問診・診察を行って診断する必要があります。症状は、下痢、便秘、あるいは便秘と下痢を交互に繰りかえすことが多く、また腹痛を伴うことも少なくありません。治療は内服治療が主体ですが、患者さんの症状だけでなく生活スタイルや社会環境なども考慮しながら治療を行っていくことが重要です。
■慢性便秘症
「たかが便秘」とあまり疾患として感じておられない方も多いのではないでしょうか?便秘症は、ただ単に排便回数が少ないだけでなく、いきまないと便が出ない、便が硬い、残便感がある、便がすっきり出ないといった排便に関わる全ての症状に対する治療が必要です。排便時のいきみや怒責により血圧変動を来し、心疾患や脳卒中との関連も報告されています。従来のセンナや酸化マグネシウム以外にも、様々種類の便秘治療薬が開発されており、症状やライフスタイルに合わせて適切な治療を行っていきます。